Les dysfonctions des prothèses valvulaires sont des complications rares après RVA (remplacement valvulaire aortique) ou RVM (remplacement valvulaire mitral) mais peuvent parfois menacer le pronostic vital. L’étiologie des dysfonctions de prothèses représente souvent un défi pour le médecin mais reconnaître la cause exacte est fondamental afin de pouvoir proposer le traitement approprié.
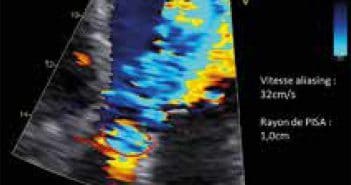
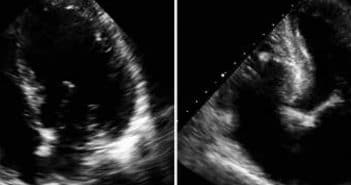
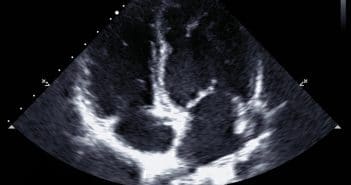
La stratégie doit absolument inclure l’histoire et l’examen clinique, les données anthropométriques (poids, taille, surface corporelle, index de masse corporelle), le bilan biologique, et une batterie d’examens d’imagerie incluant l’échographie transthoracique (ETT), le plus souvent complétée par une échocardiographie transœsophagienne 2D voire 3D, ainsi qu’un radio-cinéma de valve pour les prothèses mécaniques.
Le scanner thoracique multibarrette et 3D haute résolution, centré sur la prothèse valvulaire, complètera le bilan dans certaines situations. En revanche, on peut parfois avoir recours à l’imagerie par résonnance magnétique, notamment pour l’évaluation des fuites prothétiques difficiles à diagnostiquer par ETT.
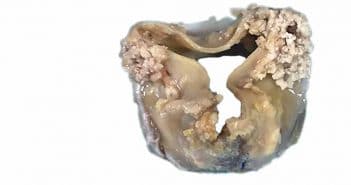
L’étiologie des obstructions de prothèses mécaniques, qui sont l’objet de cet article, est dominée par les thromboses complètes ou partielles, le pannus fibreux et l’obstruction fonctionnelle par disproportion patient-prothèse. L’application d’un algorithme approprié, utilisant une approche globale et des paramètres simples, permet dans la plupart des cas de suspecter la cause de l’obstruction de la prothèse.