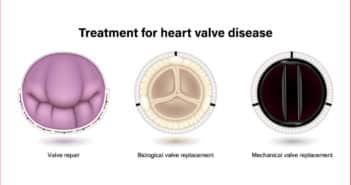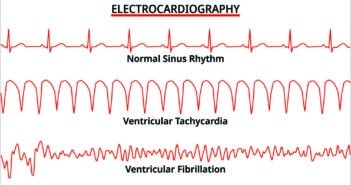
À propos des recommandations de la Haute Autorité de santé sur le diabète de type 2 : ça y est, la voilà !
C’était devenu une antienne. Chaque fois que l’on demandait quand allaient paraître les recommandations de la Haute Autorité de santé (HAS) sur le diabète de type 2 (DT2), la réponse était immanquablement “prochainement”. Et cela depuis des années, exactement depuis 2019, date de saisine de la HAS pour proposer de nouvelles recommandations sur le DT2, les précédentes datant de 2013. Dans l’entretemps, la façon d’aborder le diabète et son traitement a été profondément modifiée.