Syndrome d’apnées du sommeil et neuropathies optiques
Le syndrome d’apnées du sommeil
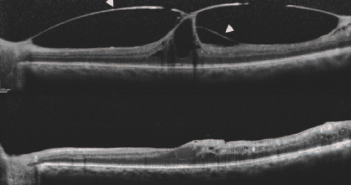
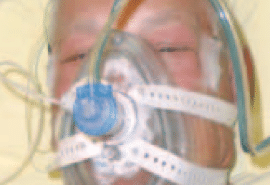
Le syndrome d’apnées du sommeil (SAS) est une pathologie relativement fréquente, retrouvée dans 5 % de la population générale et 18 % après 50 ans. Le SAS correspond à des épisodes de collapsus du pharynx, complets ou incomplets, survenant de manière répétée au cours du sommeil (fig. 1)
Le tableau clinique associe principalement quatre symptômes principaux : des symptômes nocturnes avec éveils fréquents associés ou non à une nycturie, des ronflements importants et des symptômes diurnes à type d’asthénie matinale avec ou sans céphalées et d’hypersomnolence. Des échelles subjectives de somnolence existent pour aider le clinicien à quantifier la sévérité de la somnolence diurne. La plus répandue est l’échelle de somnolence d’Epworth.